Grimmdarm
 Medizinische Expertise: Dr. med. Nonnenmacher
Medizinische Expertise: Dr. med. NonnenmacherQualitätssicherung: Dipl.-Biol. Elke Löbel, Dr. rer nat. Frank Meyer
Letzte Aktualisierung am: 6. August 2024Dieser Artikel wurde unter Maßgabe medizinischer Fachliteratur und wissenschaftlicher Quellen geprüft.
Sie sind hier: Startseite Anatomie Grimmdarm
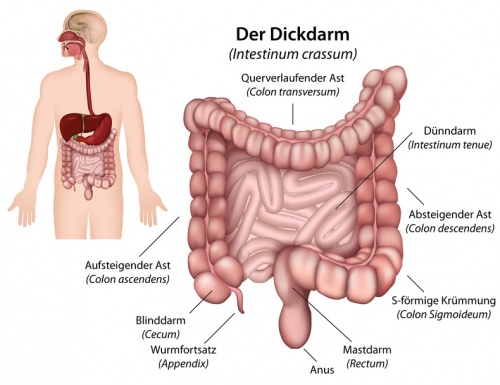
Der Colon (der auch als Grimmdarm bezeichnet wird) ist der mittlere Dickdarm-Abschnitt. Der Grimmdarm besteht aus vier Abschnitten und zieht sich vom Blinddarm bis zum Mastdarm-Übergang.
Inhaltsverzeichnis |
Überblick: Was ist der Grimmdarm?
Der Grimmdarm, auch Kolon genannt, ist ein wichtiger Teil des Verdauungssystems des Menschen. Er umfasst den größten Teil des Dickdarms und spielt eine zentrale Rolle in der Wasser- und Elektrolytaufnahme sowie der Speicherung und Ausscheidung von Stuhl. Im Folgenden sind der Aufbau, die Funktion und häufige Erkrankungen des Grimmdarms zusammengefasst.
Der Grimmdarm ist anatomisch in vier Hauptabschnitte unterteilt:
- Colon ascendens (aufsteigender Grimmdarm): Verläuft auf der rechten Seite des Abdomens nach oben.
- Colon transversum (querverlaufender Grimmdarm): Verläuft horizontal von rechts nach links unterhalb des Magens.
- Colon descendens (absteigender Grimmdarm): Verläuft auf der linken Seite des Abdomens nach unten.
- Colon sigmoideum (Sigma): Hat eine S-Form und verbindet den absteigenden Grimmdarm mit dem Rektum.
Diese Abschnitte sind durch Krümmungen und Flexuren voneinander getrennt, was ihnen ihre charakteristische Form verleiht. Die innere Oberfläche des Grimmdarms ist von einer Schleimhaut bedeckt, die reich an Becherzellen ist, die Schleim produzieren. Funktion
Die Hauptfunktionen des Grimmdarms umfassen:
Wasser- und Elektrolytabsorption:
Der Grimmdarm ist für die Rückresorption von Wasser und Elektrolyten wie Natrium und Chlorid verantwortlich, was zur Eindickung des Darminhalts führt.
Bakterielle Fermentation:
Im Kolon befinden sich zahlreiche Bakterien, die unverdauliche Nahrungsreste fermentieren. Diese Mikroorganismen produzieren kurzkettige Fettsäuren, die als Energiequelle dienen, sowie Gase wie Methan und Kohlendioxid.
Stuhlbildung und -ausscheidung:
Der Grimmdarm speichert den gebildeten Stuhl, bevor er durch peristaltische Bewegungen in das Rektum und schließlich aus dem Körper ausgeschieden wird.
Zu den häufigsten Erkrankungen des Grimmdarms zählen:
Colitis:
Entzündungen des Kolons, die in verschiedenen Formen auftreten können, wie z.B. Colitis ulcerosa und Morbus Crohn. Diese Krankheiten führen zu Symptomen wie Bauchschmerzen, Durchfall und Gewichtsverlust.
Divertikulose und Divertikulitis:
Divertikulose ist das Vorhandensein kleiner Ausstülpungen (Divertikel) in der Darmwand. Wenn sich diese Divertikel entzünden, spricht man von Divertikulitis, die zu Schmerzen, Fieber und Verdauungsstörungen führen kann.
Kolonkarzinom:
Darmkrebs ist eine bösartige Tumorerkrankung des Grimmdarms. Er kann durch genetische Faktoren, Ernährung und Lebensstil beeinflusst werden und erfordert oft chirurgische Eingriffe sowie Chemo- oder Strahlentherapie.
Reizdarmsyndrom (RDS):
Eine funktionelle Darmerkrankung, die durch wiederkehrende Bauchschmerzen und veränderte Stuhlgewohnheiten ohne erkennbare organische Ursache gekennzeichnet ist.
Der Grimmdarm spielt also eine wesentliche Rolle im Verdauungsprozess und bei der Aufrechterhaltung des Wasser- und Elektrolythaushalts. Erkrankungen des Grimmdarms können schwerwiegende Auswirkungen auf die Gesundheit haben und erfordern oft eine umfassende medizinische Behandlung.
Definition
Der Grimmdarm weist eine Länge von rund 1,5 Metern auf. Das Lumen beträgt rund acht Zentimeter. Die Form des Grimmdarms erinnert an ein U, welches auf dem Kopf steht. Das umgedrehte U rahmt in weiterer Folge den Dünndarm ein. Der Dickdarm bzw. der Colon sorgt dafür, dass Wasser sowie Elektrolyten rückgewonnen werden und eine Aufteilung in unterschiedliche Nahrungsbestandteile erfolgt.
Anatomie
Nach dem Übergang beginnt der Grimmdarm, welcher am Rektum-Beginn wieder endet. Der Grimmdarm weist einen vierschichtigen Wandaufbau auf, wobei die innerste Wandschicht eine Schleimhaut (Mukosa) ist, die im weiteren Verlauf ebenfalls in drei Schichten unterteilt ist.
In der darauffolgenden Bindegewebsschicht verlaufen die Lymph- sowie Blutgefäße, die in weiterer Folge den Dickdarm versorgen. In der Bindegewebsschicht verlaufen auch die Nerven, die als Plexus submucosus bezeichnet werden. Unter jener Schicht befindet sich die Tunica muscularis, eine klassische Muskelschicht.
Funktion
Die sogenannte Bauhin-Klappe sorgt dafür, dass der Speisebreie in den Blinddarm weitergeleitet wird. Danach erfolgt - durch die Nervengeflechte - die typische wellenförmige Kontraktion, welche durch die Grimmdarmmuskulatur ausgelöst wird. Dabei unterscheidet sich die Mischbewegung von der Transportbewegung.
Die Mischbewegung entsteht auf Grund einer Ringmuskulatur-Kontraktion und verläuft über eine sehr kurze Strecke. Sie sorgt in weiterer Linie für eine kräftige Durchmischung des Darminhalts. So ist es möglich, dass eine Wiederaufnahme von wichtigen Nährstoffen gewährleistet wird.
Die Mischbewegungen treten in 15-Minuten-Abständen auf - somit rund vier Mal pro Stunde. Transportbewegungen sind weitaus seltener. Dabei handelt es sich um die sogenannten peristaltischen Wellen, die den Speisebrei bis zum Rektum transportieren. Jene Wellen durchlaufen den Darm bis zu drei Mal pro Tag. Danach erfolgt im Regelfall die Stuhlentleerung.
Der Grimmdarm befasst sich dabei vorwiegend mit der Rückgewinnung von Elektrolyten und Wasser. Pro Tag werden rund ein Liter Flüssigkeit aus dem Grimmdarm geholt.
Häufigste Grimmdarm-Erkrankungen
Colitis ulcerosa
Colitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung, die den Dickdarm (Kolon) und insbesondere die Schleimhaut des Enddarms betrifft. Sie gehört zu den sogenannten entzündlichen Darmerkrankungen (IBD, inflammatory bowel diseases) und zeichnet sich durch wiederkehrende Entzündungsphasen und symptomfreie Intervalle aus.
Die Symptome der Colitis ulcerosa können je nach Schweregrad und Ausdehnung der Entzündung variieren. Zu den häufigsten Symptomen gehören:
- Bauchschmerzen und Krämpfe: Oft im linken Unterbauch lokalisiert.
- Durchfall: Häufig blutig und schleimig.
- Dringender Stuhldrang: Oft mit unvollständigem Stuhlgang verbunden.
- Gewichtsverlust und Appetitlosigkeit: Aufgrund der chronischen Entzündung und Malabsorption.
- Fieber und Müdigkeit: Zeichen einer systemischen Entzündung.
- Blutarmut (Anämie): Bedingt durch chronischen Blutverlust.
Die genaue Ursache der Colitis ulcerosa ist bislang unbekannt. Es wird jedoch angenommen, dass eine Kombination aus genetischen, immunologischen und Umweltfaktoren zur Entwicklung der Krankheit beiträgt:
- Genetik: Eine familiäre Häufung deutet auf eine genetische Prädisposition hin.
- Immunologische Faktoren: Eine Fehlregulation des Immunsystems führt zu einer
- Überreaktion gegen die körpereigene Darmschleimhaut.
- Umweltfaktoren: Faktoren wie Ernährung, Rauchen, Stress und Infektionen können Auslöser oder Verstärker sein.
Die Diagnose der Colitis ulcerosa erfolgt durch eine Kombination aus Anamnese, körperlicher Untersuchung und verschiedenen diagnostischen Verfahren:
- Koloskopie: Endoskopische Untersuchung des Dickdarms mit Entnahme von Gewebeproben (Biopsien) zur histologischen Untersuchung.
- Stuhltests: Nachweis von Entzündungsmarkern wie Calprotectin.
- Bluttests: Bestimmung von Entzündungsparametern, Blutbild und Elektrolyten.
- Bildgebende Verfahren: Ultraschall, MRT oder CT zur Beurteilung der Darmschleimhaut und Ausschluss anderer Ursachen.
Die Therapie der Colitis ulcerosa zielt darauf ab, die Entzündung zu kontrollieren, Symptome zu lindern und Komplikationen zu vermeiden. Die Behandlung kann medikamentös, chirurgisch oder unterstützend sein:
Medikamentöse Therapie:
- Aminosalicylate (5-ASA): Wie Mesalazin zur Entzündungshemmung.
- Kortikosteroide: Zur schnellen Linderung akuter Schübe.
- Immunsuppressiva: Wie Azathioprin oder Methotrexat zur Langzeitkontrolle.
- Biologika: Antikörper gegen entzündungsfördernde Zytokine, z.B. Infliximab.
Chirurgische Therapie:
- In schweren Fällen oder bei Komplikationen wie Darmperforation kann eine teilweise oder vollständige Entfernung des Dickdarms (Kolektomie) erforderlich sein.
Unterstützende Maßnahmen:
- Ernährungsberatung, Stressbewältigung und psychosoziale Unterstützung.
Komplikationen
- Colitis ulcerosa kann verschiedene Komplikationen mit sich bringen, darunter:
- Toxisches Megakolon: Akute Erweiterung des Dickdarms mit Gefahr einer Perforation.
- Darmstrikturen: Verengungen des Darms, die zu einem Darmverschluss führen können.
- Erhöhtes Darmkrebsrisiko: Besonders bei langjähriger Krankheitsdauer.
Prognose
Die Prognose der Colitis ulcerosa variiert und hängt von der Schwere der Erkrankung, dem Ansprechen auf die Therapie und dem Vorhandensein von Komplikationen ab. Mit einer geeigneten Therapie und regelmäßiger medizinischer Überwachung können viele Patienten jedoch eine gute Lebensqualität erreichen und schwere Komplikationen vermeiden.
Colitis ulcerosa ist eine komplexe und herausfordernde Erkrankung, die eine umfassende medizinische Betreuung und eine individuelle Anpassung der Therapie erfordert. Durch kontinuierliche Forschung werden jedoch ständig neue Erkenntnisse und Behandlungsansätze entwickelt, die die Lebensqualität der Betroffenen weiter verbessern.
Morbus Crohn
Morbus Crohn ist eine chronisch-entzündliche Darmerkrankung (CED), die jede Stelle des Magen-Darm-Trakts betreffen kann, vom Mund bis zum Anus. Am häufigsten sind jedoch der Dünndarm und der erste Abschnitt des Dickdarms betroffen. Die Erkrankung verläuft in Schüben, mit Phasen akuter Entzündungen und symptomfreien Intervallen. Morbus Crohn tritt in allen Altersgruppen auf, häufig beginnt die Erkrankung jedoch zwischen dem 15. und 35. Lebensjahr. Die genaue Ursache von Morbus Crohn ist noch nicht vollständig geklärt, aber es wird angenommen, dass genetische, immunologische und umweltbedingte Faktoren eine Rolle spielen.
Die Symptome von Morbus Crohn sind vielfältig und hängen vom betroffenen Darmabschnitt ab. Zu den häufigsten Symptomen gehören:
- Bauchschmerzen: Häufig im rechten Unterbauch, ähnlich wie bei einer Blinddarmentzündung.
- Chronischer Durchfall: Oft begleitet von Schleim und Blut im Stuhl.
- Gewichtsverlust: Aufgrund von Appetitlosigkeit und Malabsorption.
- Fieber: Vor allem bei akuten Schüben.
- Müdigkeit: Allgemeines Krankheitsgefühl und Erschöpfung.
- Extraintestinale Manifestationen: Dazu gehören Gelenkschmerzen, Hautausschläge, Augenentzündungen und Lebererkrankungen.
Die Diagnose von Morbus Crohn erfolgt durch eine Kombination aus klinischen Untersuchungen, bildgebenden Verfahren und Laboruntersuchungen:
- Endoskopie: Koloskopie und Gastroskopie zur direkten Untersuchung und Biopsie des Darms.
- Bildgebende Verfahren: MRT-Enterographie oder CT-Enterographie zur Visualisierung des Dünndarms und zur Beurteilung von Komplikationen wie Abszessen oder Fisteln.
- Laboruntersuchungen: Bluttests zur Überprüfung von Entzündungsparametern (z.B. C-reaktives Protein), Anämie und Elektrolytstörungen.
Die genauen Ursachen von Morbus Crohn sind unbekannt, aber mehrere Faktoren scheinen zur Entstehung der Krankheit beizutragen:
- Genetische Prädisposition: Eine familiäre Häufung deutet auf eine genetische Komponente hin.
- Immunsystem: Eine Fehlregulation des Immunsystems, bei der der Körper die eigenen Darmzellen angreift.
- Umweltfaktoren: Rauchen erhöht das Risiko für Morbus Crohn signifikant. Auch Ernährung und Lebensstil könnten Einfluss haben, wobei diese Zusammenhänge noch nicht vollständig verstanden sind.
- Mikrobiom: Veränderungen in der Zusammensetzung der Darmflora könnten ebenfalls eine Rolle spielen.
Die Behandlung von Morbus Crohn zielt darauf ab, Entzündungen zu reduzieren, Symptome zu lindern und Komplikationen zu verhindern. Die Therapie erfolgt meist medikamentös und kann chirurgische Eingriffe beinhalten:
- Medikamente: Kortikosteroide zur Kontrolle akuter Schübe, Immunsuppressiva und
- Biologika zur langfristigen Entzündungskontrolle, Antibiotika zur Behandlung von Infektionen und symptomatische Medikamente wie Antidiarrhoika.
- Ernährungstherapie: Spezielle Diäten oder enterale Ernährung können in bestimmten Fällen hilfreich sein.
- Chirurgie: Etwa 70% der Patienten benötigen irgendwann eine Operation zur Entfernung von stark entzündetem Darmgewebe, Behandlung von Fisteln oder Abszessen.
Lebensqualität und Prognose
Morbus Crohn ist eine chronische Erkrankung, die das Leben der Betroffenen erheblich beeinträchtigen kann. Eine rechtzeitige und angemessene Behandlung kann jedoch die Symptome kontrollieren und die Lebensqualität verbessern. Die Erkrankung verläuft oft in Schüben, und Patienten müssen sich regelmäßig ärztlich überwachen lassen. Mit den richtigen therapeutischen Ansätzen können viele Patienten ein weitgehend normales Leben führen.
Weitere Erkrankungen
Eine klassische Erkrankung ist die Entzündung des Grimmdarms. Jene wird als Colitis bezeichnet. Dabei klagt der Betroffene über Schmerzen sowie Durchfall. Die Colitis ulcerosa ist eine besondere Form, welche zu den klassischen chronisch-entzündlichen Darmerkrankungen zählt. Dabei treten Schleimhautschädigungen auf; in weiterer Folge bilden sich Geschwüre, die nicht nur für starke Krämpfe, sondern auch für blutige Durchfälle sorgen.
Eine weitere Darmerkrankung, welche einen chronisch-entzündlichen Verlauf nimmt, ist Morbus Crohn. Jene kann nicht nur den Grimmdarm, sondern auch den Dünndarm betreffen. Auch bei Morbus Crohn treten Durchfälle sowie Verdauungsstörungen auf. Beide Erkrankungen zählen zur Kategorie der Autoimmunerkrankungen.
Liegen etwa Aussackungen in der Darmwand vor, so bezeichnet der Mediziner jene als Divertikel. Sammeln sich in den Divertikeln Nahrungsreste, tritt in weiterer Folge eine Entzündung auf, sodass die Divertikulitis auftritt.
Des Weiteren können Karzinome im Grimmdarm auftreten. Rund 95 Prozent aller Tumore sind bösartig. Die Symptome sind jedoch uncharakteristisch. Blutbeimengen im Stuhl oder auch eine plötzliche Stuhlveränderungen können Hinweise auf eine Tumorbildung sein. Weitere Ursachen sind Bleistiftstühle, übelriechende Blähungen oder der ständige Wechsel zwischen Durchfall und Verstopfung.
Quellen
- Herold, G.: Innere Medizin. Selbstverlag, Köln 2013
- Hahn, J.-M.: Checkliste Innere Medizin. Thieme, Stuttgart
- Siewert, J., Rothmund, M., Schumpelick, V.: Praxis der Viszeralchirurgie: Gastroenterologische Chirurgie. Springer, Berlin 2011
 Dieser Artikel wurde unter Maßgabe der aktuellen medizinischen Fachliteratur und fundierter wissenschaftlicher Quellen verfasst.
Dieser Artikel wurde unter Maßgabe der aktuellen medizinischen Fachliteratur und fundierter wissenschaftlicher Quellen verfasst.Qualitätssicherung durch: Dr. med. Nonnenmacher
Letzte Aktualisierung am: 6. August 2024
Sie sind hier: Startseite Anatomie Grimmdarm